Rapporto sull’obesità infantile
Ultima modifica : 27 April 2017Introduzione
Nel mondo, circa 42 milioni di bambini al di sotto dei cinque anni di età sono in sovrappeso o addirittura obesi.1 Il sovrappeso e l’obesità in giovane età sono associati a diverse conseguenze di salute o economiche, pertanto è importante analizzare le cause e i fattori di rischio e individuare le migliori strategie di prevenzione e cura. L’obesità infantile è una condizione multifattoriale, quindi andrebbe affrontata su più piani, ovvero a livello individuale, familiare, istituzionale e di comunità. Il presente rapporto EUFIC definisce che cos’è l’obesità infantile e offre una panoramica delle attuali prevalenze e tendenze, evidenziando le cause e i rischi latenti ad essa connessi; infine, viene dedicato spazio ai modi per prevenire l’obesità infantile, perché le strategie di prevenzione sono la chiave per ridurne la diffusione. Sebbene questo rapporto si rivolga principalmente ai bambini e giovani dai 5 ai 19 anni, esso contiene anche e inevitabilmente dei riferimenti all’obesità in età adulta.
Che cos’è l’obesità infantile
Si può definire l’obesità in termini semplici come una condizione medica di accumulo anormale o eccessivo di sostanza grassa nel tessuto adiposo dell’organismo che porta a rischi e implicazioni per la salute. Il sovrappeso e l’obesità sono spesso valutati attraverso l’indice di massa corporea (IMC o BMI, dall'inglese body mass index) calcolato dividendo il proprio peso espresso in kg per il quadrato dell'altezza espressa in metri (kg/m2). Per gli individui di età adulta, l’OMS (Organizzazione Mondiale della Sanità) stabilisce i valori dell’IMC che denotano sovrappeso e obesità pari o superiori a 25 e 30 kg/m2 rispettivamente.2 Questo è un parametro internazionalmente accettato.3
Per quanto riguarda i bambini, la soglia dell’IMC che denota sovrappeso e obesità varia a seconda di età e sesso. La curva della crescita è diversa per maschi e femmine in base alla diversa conformazione corporea e quindi incide diversamente sulla definizione di sovrappeso/obesità per un bambino o una bambina. Ciò diventa più evidente durante l’adolescenza, perché le bambine entrano nella pubertà prima rispetto ai bambini e questi ultimi crescono maggiormente in altezza rispetto alle coetanee. Pertanto, le tabelle dell’IMC (Figura 1), anziché i valori IMC prestabiliti, vengono utilizzate come riferimento standard per i bambini e gli adolescenti. Queste tabelle mostrano la distribuzione demografica dei valori IMC secondo l’età in base al sesso. I parametri di riferimento nazionali e internazionali si differenziano gli uni dagli altri in quanto possono basarsi su demografie e periodi di tempo differenti.
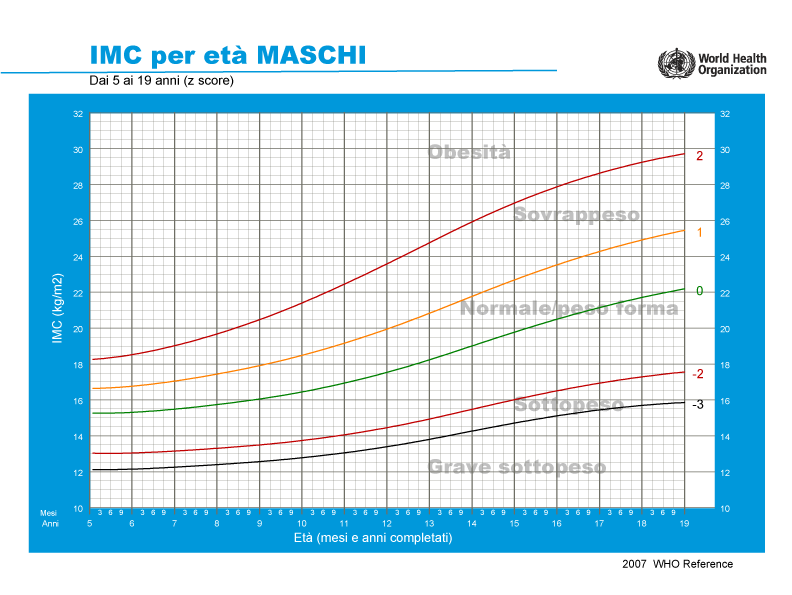
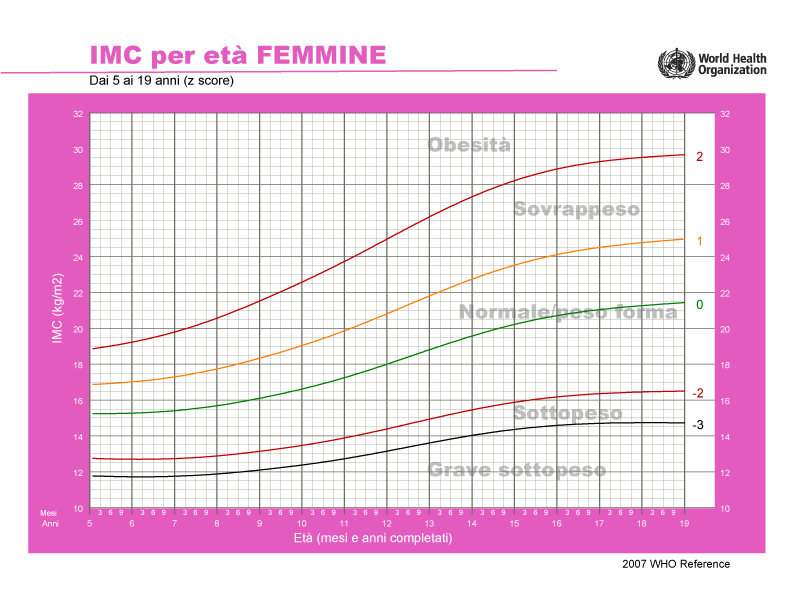
Figura 1: tabella dell’Organizzazione Mondiale della Sanita (OMS) che illustra l’IMC per maschi (in alto) e femmine (in basso) in età compresa fra i 5 e i 19 anni. Lettura delle tabelle: i numeri delle curve colorate rappresentano le deviazioni standard (D.S.) dalla mediana (0): >1D.S. indica il sovrappeso (pari a un IMC di 25 kg/m2 a 19 anni), >2D.S. indica obesità (pari a un IMC di 30 kg/m2 a 19 anni), <-2SD è indice di sottopeso e <-3SD di grave sottopeso.4
Prevalenza e tendenze
L’obesità infantile è un grave problema di salute pubblica a livello mondiale. Nell’area europea dell’OMS, nel 2009 – 2010, la prevalenza nazionale del sovrappeso (compresa l’obesità) nei bambini fra i 6 e i 9 anni variava dal 18% al 57% nei bambini maschi e dal 18% al 50% nelle bambine (Figura 2), con il 6-31% dei bambini maschi e il 5-21% delle femmine in stato di obesità.5
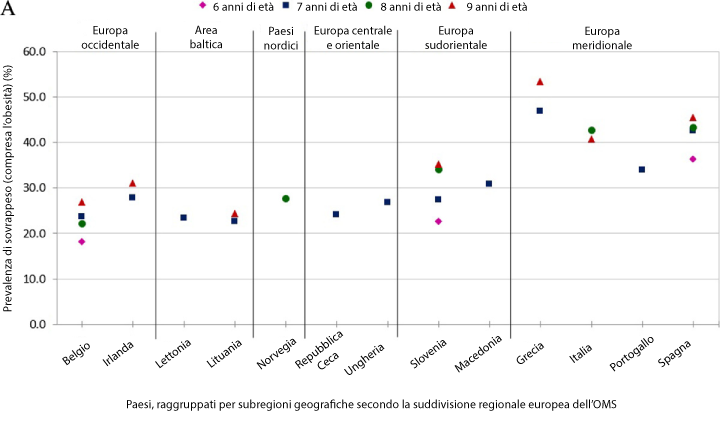
Figura 2: distribuzione geografica della prevalenza di sovrappeso (compresa l’obesità) nei bambini di età compresa fra i 6 e i 9 anni (di entrambi i sessi) della Childhood Obesity Surveillance Initiative Round 2 (seconda raccolta dati dell’indagine 2009/2010), sulla base delle definizioni dell’OMS.5
La prevalenza di obesità infantile è più alta nell’Europa meridionale, con Grecia, Italia e Spagna che registrano i valori IMC più elevati.5 In più, nei Paesi sviluppati tale prevalenza aumenta con l’avanzare dell’età e il deterioramento delle condizioni socioeconomiche.6
Mentre l’obesità (infantile e adulta) mondiale è ancora in aumento, si è notato che la prevalenza di obesità infantile è stabile nei Paesi occidentali,7,8,9 con un arresto, o addirittura un calo in certe aree, dei tassi dall’anno 2000 circa, soprattutto nei bambini di entrambi i sessi in età prescolare.7
È importante monitorare la prevalenza dell’obesità infantile per valutare l’efficacia e il tasso di successo dei programmi d’intervento e prevenzione, il cui effetto positivo potrebbe essere la spiegazione alla stabilizzazione dei tassi di obesità infantile. Un altro motivo suggerito è la stabilizzazione biologica che implica che soltanto una certa percentuale della popolazione, già raggiunta, è soggetta a diventare obesa.7,9 Nonostante questo livellamento, i dati sono comunque alti e la questione dell’obesità infantile è lontana dall’essere risolta e, anzi, si è registrato un aumento nella fascia estrema dell’obesità e la prevalenza di sovrappeso e obesità è ancora verso l’alto nei Paesi a reddito medio-basso.7,10
Cause e fattori di rischio
L’obesità è una condizione multifattoriale connessa ad uno squilibrio energetico. Per mantenere il peso forma, deve esserci un equilibrio fra l’apporto e il consumo energetico. Ogni eccesso calorico viene immagazzinato sotto forma di sostanza grassa e, nel tempo, può portare al sovrappeso o all’obesità.11 Per una rapida spiegazione del concetto di equilibrio energetico e della sua complessità, si invita a guardare il nostro video sull’equilibrio energetico.
Non esiste un’unica causa dell’obesità infantile e lo squilibrio energetico che si verifica a causa di una complessa interazione fra diversi fattori (di rischio), fra cui stile di vita e comportamento, genetica, ambiente e cure mediche descritti a seguire. Il regime alimentare, lo stato di salute e lo stile di vita della gestante sono altresì indicatori importanti per la salute del nascituro. 8,12
Gravidanza e nutrizione del nascituro
Le donne in gravidanza in sovrappeso o obese sono ad alto rischio di concepire bambini classificati come grandi per l'età gestazionale, che rappresenta un fattore di rischio per lo sviluppo infantile che può portare al sovrappeso o all’obesita’.13 I dati disponibili indicano che tale rischio è due volte maggiore rispetto ad una gestante in peso forma.14 L’obesità gestazionale espone il feto ad un aumento delle sostanze nutrienti e a livelli ormonali alterati, che determinano la crescita e la costituzione corporea del nascituro e possono influire sulla formazione del suo appetito.14
D’altro canto, la denutrizione della gestante ha anch’essa effetti avversi sul nascituro, in quanto le restrizioni alimentari prolungate e rigorose portano a complicazioni metaboliche ed endocrine.14 La denutrizione può influire non soltanto sulla crescita del feto ma anche sul suo metabolismo, con conseguente aumento dell’energia immagazzinata e, quindi, del rischio che il nascituro sviluppi un sovrappeso durante la sua infanzia.15
Il latte materno sembrerebbe esercitare un lieve effetto protettivo dall’incidenza di obesità nel futuro del bambino, ma la documentazione scientifica al riguardo è ancora inconcludente.16,17,18 I bambini allattati al seno presentano spesso un apporto energetico e proteico minore rispetto a quelli che assumono il latte artificiale e ciò può ridurre il rischio di un valore IMC elevato,19 anche se la ricerca sta ancora lavorando ad una conferma definitiva.17 L’OMS raccomanda il latte materno fino a i 6 mesi di vita del neonato e uno svezzamento progressivo17 composto da cibi complementari al latte che comprendano verdure, frutta e cereali.19 Lo svezzamento prematuro (prima dei 4 mesi di vita) può aumentare il rischio di obesità infantile.17
Stile di vita e comportamento
Lo stile di vita e il comportamento rappresentano fattori determinanti nell’insorgenza dell’obesità infantile, in particolar modo l’alimentazione e le abitudini alimentari, l’attività fisica, la sedentarietà e la componente psicosociale.
L’alimentazione
Un eccessivo apporto energetico giornaliero prolungato porta all’aumento di peso corporeo e del rischio di obesità.20 Diversi sono gli aspetti dell’alimentazione che possono portare ad un aumento dell’apporto calorico, ad esempio porzioni di cibo troppo abbondanti, e ciò rappresenta un fattore di rischio di sovrappeso.20,21,22
Il consumo di bevande ad alto contenuto di zucchero nei bambini, andato aumentando dal 1970 in poi, è stato associato ad un elevato apporto calorico giornaliero, all’accumulo adiposo e all’aumento del rischio di obesità.13,16,20,21,22,23,24 Studi di intervento sui bambini e adolescenti hanno rilevato che il consumo di bevande zuccherine porta ad un maggiore sovrappeso e aumento del valore IMC rispetto alle bevande ipocaloriche.25
Il consumo di frutta e verdura ha invece un lieve effetto preventivo grazie alla loro ridotta densità calorica,21 anche se, rispetto alle 5 porzioni giornaliere consigliate, le giovani e i giovani fra i 14 e i 18 anni consumano in media soltanto 3,4 e 4,2 porzioni rispettivamente.26,27,28
Abitudini alimentari
Certe abitudini alimentari come evitare la prima colazione, spuntini frequenti e consumare cibo in modo incontrollato e compulsivo sono associate ad una maggiore prevalenza di sovrappeso e obesità infantili.21,29,30
Evitare la prima colazione può portare ad un aumento dell’adiposità, pertanto gli operatori sanitari ne consigliano il consumo,21 in quanto sazia e, quindi, contribuisce ad una minore assunzione calorica durante il corso della giornata. Chi non consuma la prima colazione è portato più facilmente a compensare parzialmente le calorie non assunte nei pasti a seguire; la prima colazione è anche considerata un attivatore del metabolismo energetico all’inizio della giornata, allungando così la metabolizzazione delle calorie, anziché attivandola soltanto in seguito durante il giorno. Le prove scientifiche di tutto ciò sono tuttavia limitate; studi di osservazione hanno rilevato una connessione fra il consumo della prima colazione e un minore peso corporeo, ma i test medici randomizzati hanno dato risultati contrastanti. Un limite di quest’area della ricerca è l’incostanza della definizione di prima colazione nei vari studi interessati.29
Il fenomeno dell’alimentazione incontrollata e compulsiva nei bambini non è esattamente uguale a quello riscontrato negli adulti e la documentazione scientifica in merito la definisce come perdita di controllo (LOC).31 Il 2-10% dei bambini mostra una prevalenza di LOC e spesso quale risultato di una reazione psicologica. I bambini ai quali sono state imposte troppe restrizioni alimentari dai genitori sviluppano una maggiore tendenza alla LOC.31
Attività fisica e comportamento sedentario
Un livello sufficiente di attività fisica previene l’obesità e può aiutare i bambini a prevenire e affrontare meglio lo stress.22,32 Durante la crescita, si è osservato che i livelli della loro attività fisica diminuiscono.22 L’OMS raccomanda almeno 60 minuti di attività fisica al giorno per i bambini dai 5 ai 17 anni d’età, compreso un esercizio fisico intenso che rafforza i muscoli e l’apparato scheletrico almeno 3 volte alla settimana.33 Ma i bambini trascorrono sempre più tempo in attività sedentarie che spesso prevedono l’uso di dispositivi elettronici,22,24,34 mentre in passato si trattava prevalentemente di televisione, che è stata affiancata in tempi recenti da computer, laptop e altre apparecchiature a schermo a cui i bambini sono esposti significativamente.34
I diversi meccanismi di connessione fra la sedentarietà e il sovrappeso sono stati documentati: 1) la sedentarietà abbassa il tasso di metabolismo a riposo, che aumenta il rischio di iperconsumo di energia, 2) la sedentarietà sotto forma di tempo trascorso davanti ad uno schermo disperde l’attività fisica e, quindi, il consumo di calorie e 3) un comportamento sedentario che causa l’aumento dell’apporto calorico.34
Il tempo trascorso davanti a uno schermo può anche essere associato ad un aumento dell’esposizione ad annunci che pubblicizzano prodotti ad alto contenuto di grassi saturi, zucchero e sodio.22,35,36,37 I bambini e gli adolescenti sono vulnerabili a questi messaggi pubblicitari e ciò può portare a preferire prodotti alimentari dannosi per la salute e ad un maggiore rischio di obesità.16,24,35,36
Il sonno
Si consigliano tra le 9 e le 11 ore di sonno notturno per i bambini in età scolare, ma ciò non viene sempre rispettato.34,38 La durata del sonno è inversamente proporzionale al sovrappeso34,39, per via degli effetti metabolici diretti così come dei meccanismi indiretti per cui la stanchezza diurna può portare ad un comportamento maggiormente sedentario e tendente a spuntini frequenti.34 Inoltre, l’uso degli smartphone crea stimoli cognitivi, psicologici ed emotivi che riducono la qualità del sonno, con messaggi acustici di allerta e notifica e l’urgenza di rimanere connessi ai social che possono addirittura interrompere il sonno.40
Fattori psicologici e ambiente sociale
Fattori psicologici quali l’impulsività, la depressione, la mancanza di autostima, l’ansia e l’ambiente sociale (famiglia, accettazione e funzionamento sociale) sono stati associati all’obesità infantile,31 sebbene non esista ampia evidenza di una relazione causale. Questi fattori possono tradursi in problematiche comportamentali ed emotive tipiche di molti bambini obesi. Al tempo stesso, il sovrappeso o l’obesità possono causare problemi psicologici e sociali.31
Il contesto e la composizione familiare, comprese le attitudini, le attività, le abitudini alimentari dei genitori e della famiglia, così come lo stress famigliare, rivestono un ruolo importante nell’insorgenza dell’obesità infantile.31 Quest’ultimo può essere dovuto ad una condizione medica mentale dei genitori ma può anche essere collegato a situazioni di disagio socioeconomico. In più, i genitori potrebbero non essere al corrente dei problemi di salute psicologica dei loro bambini, oppure possono averli sottovalutati o addirittura trascurati.31
Molti meccanismi che collegano delle problematiche psicologiche a comportamenti alimentari sono stati elaborati e descritti; alcuni bambini tendono a mangiare troppo per mancanza di autocontrollo e per impulsività, se affetti, ad esempio, dal disturbo da deficit di attenzione/iperattività (ADHD) oppure quando si nutrono per reazione psicologica per compensare o ridurre dei sentimenti negativi.31 Un fattore psicologico sottostante relativo allo stress è il rilascio di cortisolo, l’ormone dello stress associato ad un aumento dell’apporto calorico e della preferenza per cibi ad alto contenuto di grassi, zuccheri e sodio.22,31,32,41,42 Una spiegazione neurobiologica può essere l’incidenza della dopamina, un neurotrasmettitore che riveste un ruolo chiave nella mediazione dell’effetto confortante del cibo. Un basso livello di dopamina viene associato ad un maggiore apporto energetico.31
Genetica
La cosiddetta ‘ipotesi del gene parsimonioso’ indica che, durante l’evoluzione, i geni responsabili del metabolismo efficiente attraverso l’immagazzinamento della sostanza grassa, un uso economico dell’energia e il controllo dell’appetito prevalsero nella selezione per consentire la sopravvivenza in tempi di fame e carestia.8,43 Nella società moderna, senza problemi di carenza di cibo e con poca necessità di attività fisica, questi geni possono contribuire all’attuale diffusione dell’obesita’.8,43
La ricerca si è adoperata molto per indagare la connessione tra la genetica e l’IMC o l’accumulo di adiposità e sono stati individuati alcuni geni le cui mutazioni portano a fenotipi del comportamento alimentare e/o consumo calorico anormali che provocano un surplus energetico.12 I risultati di studi su gemelli monozigoti e dizigoti (che hanno in comune rispettivamente il 100% e il 50% dei loro geni) e di studi su gemelli adottati (stessi geni, ambienti diversi) indicano che il 40-70% del rischio di obesità può essere spiegato dalla diversa conformazione genetica.44 Tuttavia, gran parte della variazione genetica nell’IMC è ancora sconosciuta e i casi in cui un singolo gene è causa di obesità sono estremamente rari.12,45
Se da un lato la conformazione genetica degli individui spiega la predisposizione all’obesità, è comunque l’interazione con l’ambiente circostante a determinarla.42
L’ambiente
L’ambiente fisico e sociale hanno un grande impatto sulle scelte individuali riguardanti la salute, compreso il peso forma. Le condizioni fisiche che ci circondano sono caratterizzate da infrastrutture artificiali (piste ciclabili, scale, centri sportivi, ristoranti), ambiente naturale e clima.
Un ambiente, sociale e fisico, che stimola comportamenti alimentari sbagliati e non incentiva all’attività fisica viene spesso definito come ‘ambiente obesogenico’.24,27 L’ambiente fisico obesogenico comprende elementi relativi sia alla nutrizione che all’attività fisica, ad esempio la disponibilità di abbondanti porzioni di cibo o di ristoranti fast-food che offrono poche opportunità di pasti sani, le tecnologie che limitano la necessità di movimento fisico sul posto di lavoro e aumentano la sedentarietà, la possibilità di camminare e la sicurezza offerte, le strutture ricreative e i servizi di trasporto pubblico. 22,24,46,47,48
L’ambiente domestico di un bambino è importante per lo sviluppo di uno stile di vita sano. Durante l’infanzia, i bambini seguono e imitano il comportamento dei genitori,31,35 pertanto lo stile di vita malsano di questi ultimi contribuisce allo sviluppo dell’obesità nei loro bambini. Condizioni socioeconomiche precarie dovute al basso reddito e livello d’istruzione dei genitori rappresentano un forte fattore di rischio di obesità infantile.13,22,46,49,50 Il livello d’istruzione materno è inversamente proporzionale all’obesità infantile, ciò significa che più è alto il livello d’istruzione conseguito dalla madre, minore è il rischio di obesità a cui sarà esposto il bambino, anche se tale correlazione è diversa da Paese a Paese.16,50,51
Durante la crescita, l’influenza dell’ambiente domestico e del comportamento dei genitori sul bambino si riduce progressivamente, facendo spazio alla maggiore incidenza dei coetanei e di fattori esterni all’ambiente domestico.11,26,52,53 L’ambiente scolastico diventa importante nello sviluppo di abitudini di vita sani o meno sani, in particolare i programmi di educazione alla salute e di attività fisica offerti e la scelta alimentare disponibile, fra cui la pronta presenza di acqua potabile e l’assortimento di snack dei distributori automatici. Pare inoltre esserci una correlazione tra l’IMC e i social a scuola, dove membri di gruppi di amicizie in rete condividono lo stesso comportamento, comprese le abitudini alimentari e di attività fisica.47 L’effetto può essere in parte spiegato dal fatto che gli amici di un dato gruppo social sono esposti agli stessi fattori ambientali.47
Conseguenze
L’obesità infantile è correlata a gravi problemi di salute fisica e mentale, con conseguenze di tipo economico nel breve e lungo termine. A livello individuale, l’eccesso di peso corporeo non comporta soltanto delle difficoltà personali ma diventa anche una questione di stigma e bullismo a cui sono possono essere sottoposti i bambini. A livello sociale, i costi associati all’obesità infantile e a conseguenti malattie sono significativi.
Conseguenze sulla salute fisica
I bambini in sovrappeso o obesi tendono ad esserlo anche da adulti.54,55,56,57 Più l’IMC e l’età del bambino sono alti, maggiore è il rischio che l’obesità persista in età adulta.56,58 Diversi organi e processi metabolici possono venire compromessi dal sovrappeso, causando gravi complicazioni già in giovane età.8 Ad esempio, l’obesità infantile è un fattore di rischio di insorgenza della sindrome metabolica, dove a un IMC più elevato corrisponde un rischio maggiore.15 Questa sindrome raccoglie una serie di fattori di rischio fortemente correlati all’insorgenza del diabete di tipo 2 e delle malattie cardiovascolari, fa cui l’obesità addominale, livelli elevati di trigliceride, livelli ridotti di colesterolo HDL, ipertensione e alterata tolleranza al glucosio.56,59 L’insorgenza di malattie cardiovascolari, compresi l’aterosclerosi, le patologie coronariche e l’ictus, può anche essere accelerata dall’obesità infantile.56,60
L’apnea ostruttiva del sonno si verifica spesso nei bambini obesi a causa del tessuto adiposo intorno al collo che preme e restringe le vie respiratorie.8,41,54,61 I bambini obesi possono inoltre essere esposti al rischio di asma e attacchi asmatici, sebbene i meccanismi sottostanti a queste insorgenze non siano ancora chiari.6,8,41,54,57,58
I problemi muscolo-scheletrici sono un’altra conseguenza dell’obesità infantile.8 Il sovrappeso può caricare eccessivamente il sistema muscoloscheletrico, causando disagio, dolore, malformazioni scheletriche alle anche, ginocchia e piedi, ridotta mobilità e problemi di postura.62 Se negli adulti la densità ossea è maggiore in caso di sovrappeso, nei bambini sembra verificarsi il contrario laddove tale densità ossea è corretta in base a età e peso/altezza.62 Ciò significa che la struttura ossea dei bambini in sovrappeso e obesi è relativamente più debole e li rende più vulnerabili alle fratture.62
L’obesità infantile può anche provocare una pubertà anticipata, con conseguenze di instabilità e stress per un bambino.8,22
Conseguenze sulla salute mentale e psicosociali
La stigmatizzazione e la discriminazione sono conseguenze psicologiche che accompagnano l’obesità infantile52 e che possono minare l’autostima e provocare un maggior rischio di depressione, senso di colpa, vergogna, sensazione di impotenza e di isolamento sociale e scarso rendimento scolastico.41,47,52 Tutto ciò è in parte aggravato dall’immagine negativa delle persone affette da obesità diffusa dai media35 e può portare a episodi di dispetto e bullismo ai danni dei bambini obesi.52,63
Le conseguenze economiche
L’obesità infantile significa anche ingenti costi sanitari dato l’aumento delle malattie non trasmissibili ad essa associati come il diabete e le malattie cardiovascolari. Nell’Unione Europea, ogni anno circa il 7% della spesa sanitaria nazionale in bilancio è destinato a coprire i costi legati all’obesità.36 Soltanto in Inghilterra, nel 2014/15 il servizio sanitario nazionale ha sostenuto una spesa stimata di £5,1 miliardi per la cura del sovrappeso e malattie associate all’obesità.64 Con l’aumento dell’obesità aumenta anche la spesa sanitaria pubblica per la prevenzione e cura delle patologie legate all’obesità. Pertanto, concentrando i programmi di prevenzione e cura sui bambini si può prevenire l’insorgenza delle malattie associate all’obesità e i relativi costi.65
Prevenzione e cura
Data la natura multifattoriale dell’obesità infantile, la sua prevenzione e cura sarebbero più efficaci con un approccio multidisciplinare e multigestito.13,24,57,66
Prevenzione
I programmi di prevenzione possono mirare a modificare il comportamento individuale, ma nel caso dell’obesità infantile è necessario ampliare l’obiettivo includendo i genitori, gli operatori familiari, sociali e scolastici, gli insegnanti, i decisori, le imprese e la comunità.8,57 Tutte queste parti interessate possono aiutare i bambini a sviluppare uno stile di vita sano e sane abitudini alimentari e di attività fisica, dando l’esempio o offrendo condizioni di supporto e assistenza.52,67 Piccoli, concreti cambiamenti di facile applicazione vengono consigliati per raggiungere obiettivi nel lungo termine.
Suggerimenti e raccomandazioni ai genitori/operatori familiari e sociali:
- Servire adeguate porzioni di vivande – utilizzare piatti più piccoli.46
- Evitare di utilizzare il cibo come forma di premio di buona condotta o per soddisfare le esigenze emotive dei bambini – optare per adesivi colorati o attività ludiche.52,68
- Incoraggiare l’attività fisica.47,69
- Incoraggiare i bambini a provare cibi nuovi, così da imparare ad accettare ed apprezzare un più ampio spettro di gusti e sapori. Il rifiuto a provare cibi nuovi o dal gusto meno dolce è normale soprattutto nei bambini più piccoli, ma esponendoli con continuità e costanza si otterrà una graduale accettazione della novità alimentare.52
- Sviluppare un ambiente sociale di supporto al bambino, con pasti in famiglia, televisione spenta mentre si pasteggia e regolare attività fisica.70
- Partecipare a programmi di prevenzione scolastici e di comunità.70,71,72
La scuola rappresenta un obiettivo chiave nei programmi di prevenzione, dato il grande numero di ore che i bambini vi trascorrono; tali programmi comprendono l’educazione sanitaria, il miglioramento dei pasti scolastici, la pronta disponibilità di acqua potabile e i programmi di educazione fisica.8,36,46,48,57,73,74,75 Gli studi in materia indicano che gli interventi scolastici per prevenire il sovrappeso sono efficaci nel breve termine ma stentano a dare risultati evidenti nel lungo termine.56,75,76,77 Di maggiore durata è il programma di prevenzione scolastico, maggiore sarà l’effetto75. I fattori chiave di riuscita dei programmi di prevenzione a scuola sono la loro facilità di applicazione e il basso costo.47 Esistono alcune prove evidenti del fatto che la combinazione di interventi di sana alimentazione e attività fisica a scuola è più efficace dell’implementazione di una sana alimentazione o attività fisica da sole e separatamente.77,78,79
Suggerimenti e raccomandazioni per interventi scolastici:
- Promuovere una sana alimentazione offrendo pasti equilibrati e spuntini nutrienti.2
- Inserire snack sani nei distributori automatici.8
- Mettere a pronta disposizione acqua potabile gratuita.2
- Implementare programmi di educazione fisica quotidiani e obbligatori.48
- Rendere disponibili e accessibili le aree ricreative e incoraggiare il movimento durante gli intervalli e la pausa pranzo.73
- Insistere sull’educazione alla salute in classe, organizzando attività interattive come le lezioni di cucina, per insegnare ai bambini la corretta nutrizione e scelte alimentari sane.78
Un esempio di programma di prevenzione dell’obesità multi-gestito è rappresentato da EPODE - Ensemble, Prévenons L’Obesité des Enfants (‘insieme preveniamo l’obesità infantile'). EPODE è stato lanciato come progetto francese di collaborazione di diverse parti interessate, fra cui le autorità locali, i media, gli operatori sanitari, associazioni, famiglie, insegnanti, ristoranti, servizi di ristorazione scolastica, con lo scopo di creare delle partnership pubbliche e private sostenibili.80,81 Grazie alle sue promettenti premesse, è stato attualmente adottato in oltre 500 comunità in 6 Paesi (Francia, Belgio, Spagna, Grecia, Australia meridionale e Messico) e prende il nome di EPODE European Network (EEN).81 Il successo di questo progetto si deve al suo sistema a quattro pilastri: impegno politico, risorse, servizi di supporto ed evidenza scientifica.81 Nelle città-pilota francesi del progetto EPODE si è registrata una significativa diminuzione della prevalenza di sovrappeso e obesità infantili (9.12%) fra il 2005 e il 2009 rispetto a città in cui sono stati implementati controlli simili.82
Gli interventi governativi e comunitari sono altresì importanti nella prevenzione dell’obesità infantile. A livello nazionale, è possibile introdurre normative mirate al controllo dei fattori di rischio ambientale, con disposizioni sui pasti e sui programmi di educazione fisica nelle scuole, marketing e campagne di sensibilizzazione dei bambini e tassazione su certi cibi e alimenti.13,24,27,54,57,63,73,83,84,85 Il settore privato ha lanciato iniziative volontarie, ad esempio in materia di campagne pubblicitarie alimentari rivolte ai bambini e riformulazione di prodotti alimentari. L’EU Platform for Action on Diet Physical Activity and Health (la piattaforma d'azione UE per l'alimentazione, l'attività fisica e la salute) è un esempio di iniziativa europea i cui partecipanti si impegnano volontariamente in attività che combattono l’obesità e le malattie croniche ad essa associate.
Le reti social e i media possono contribuire a prevenire l’obesità infantile dato il loro ruolo cruciale nella diffusione di stili di vita e comportamenti alimentari fra i bambini.47 Ad esempio, la promozione della salute può essere effettuata online attraverso i social per sensibilizzare e fornire informazioni su una sana alimentazione.47,63,74,86
Cura
Contro il sovrappeso sono disponibili diversi tipi di cure farmacologiche e non, selezionate in base all’IMC del bambino e potenziali comorbidità come l’ipertensione, l’iperlipidemia e l’alterata tolleranza al glucosio.2,8,26 L’obiettivo principale degli interventi di cura è l’induzione di un cambiamento di costituzione e peso corporeo, mentre lo scopo secondario è di ridurre le complicazioni collegate all’obesità.61
Trattamenti non farmacologici
Gli interventi sullo stile di vita e i trattamenti per modificare le abitudini hanno dimostrato di ridurre il peso in bambini in sovrappeso o obesi.8,9,54,56,67,72,83 Lo stile di vita e le abitudini possono essere cambiate e mantenute attraverso varie tecniche apposite.8 Di solito si inizia con l’individuazione della causa sottostante al problema da parte di un professionista sanitario che poi seleziona un’adeguata strategia di cambiamento.63 Spesso si procede ad un colloquio che comprende l’ascolto riflessivo, l’offerta di informazioni, la consulenza, la formulazione di una decisione e di obiettivi insieme al paziente.8,47 Questi ultimi, incentrati su piano alimentare e attività fisica, dovrebbero essere chiari, realistici e gradualmente estendibili per dimensioni e intensità.63,70 Il raggiungimento di un obiettivo andrebbe premiato e andrebbe posta meno attenzione su percorsi di punizione.67 Gli interventi sono più efficaci laddove il livello di supervisione è alto e nella riduzione di comportamenti malsani anziché nell’aumento di comportamenti sani.9,87 La loro efficacia nei bambini varia a seconda della fascia d’età, del sesso e del peso corporeo.77
I cambiamenti alimentari sono importanti nella cura dell’obesità infantile. Nessuna restrizione calorica dovrebbe essere troppo drastica per non demotivare al mantenimento del nuovo regime alimentare e/o compromettere la crescita e lo sviluppo a causa di carenze nutrizionali.2,67,87 Si consiglia la riduzione dell’apporto di bevande zuccherine e di prodotti alimentari altamente calorici e poco nutrienti.2,54,67 È stato inoltre dimostrato che un adeguato apporto di alimenti a base vegetale, fra cui cereali integrali, frutta e verdura, aiuta uno stile di vita sano e riduce il grasso corporeo..28
Gli interventi che mirano al solo cambiamento delle abitudini alimentari o insieme ad un piano di attività fisica sono più efficaci nella riduzione dell’IMC rispetto ad interventi che vertono soltanto sull’attività fisica.8,54 In ogni caso, l’attività fisica è un aspetto importante nella cura dell’obesità infantile, che non soltanto migliora il benessere fisico e la forza muscolare ma anche la salute mentale, perché aiuta a recuperare la fiducia in se stessi e nella propria immagine e a ridurre lo stress.54,63,67,73 In più, consente di mantenere il peso forma aumentando il consumo calorico muscolare.54,63,67
Sono stati osservati risultati promettenti nel cambiamento del comportamento sedentario quando si riduce il tempo trascorso davanti ad uno schermo ad un massimo di 2 ore al giorno.8,22,54,67,77 Interventi di questo tipo riducono la sedentarietà e facilitano la perdita di peso e la riduzione del grasso corporeo.37 Schermi televisivi e computer andrebbero eliminati dalla stanza da letto.22,54
L’approccio comportamentale su più piani è considerato il miglior metodo nelle cure non-farmacologiche, come l’approccio ‘5-2-1-0’ oppure ‘5-2-1-quasi nulla’, che si decodifica come segue:
- 5 porzioni di frutta/verdura;
- 2 ore al massimo davanti ad uno schermo;
- Almeno 1 ora di attività fisica;
- Meno bevande zuccherate al giorno.26,27
Intervento chirurgico
L’obesità infantile è diventata un problema così vasto che la chirurgia bariatrica (o chirurgia dell'obesità) viene ora consigliata in alcuni casi per gli adolescenti9 e soltanto per i bambini affetti da grave obesità con serie complicazioni, dopo un attento esame psicologico, in quanto questo tipo di intervento chirurgico comporta la necessità di modifiche permanenti alle abitudini alimentari e allo stile di vita e richiede piani nutrizionali specifici.2,8,54,88 Un metodo della chirurgia bariatrica consiste nel bypass gastrico, che limita l’assunzione di cibo attraverso una riduzione della tasca gastrica e della quantità di nutrienti assorbiti.89 Un altro metodo è il bendaggio gastrico, ovvero una benda regolabile posizionata intorno allo stomaco che riduce la tasca gastrica e, quindi, la quantità di cibo assunta.89 Entrambi i metodi sono già stati applicati su bambini e adolescenti e hanno dimostrato di ridurre significativamente il peso corporeo (>25%).8 Tuttavia, l’intervento chirurgico non risolve le cause multifattoriali, e in parte sconosciute, dell’obesità, ma offre un sollievo dai sintomi e riduce il rischio di malattie ad essa associate. Esiste inoltre il rischio che il bambino non abbia dato il proprio volontario, e quindi legittimo, consenso all’intervento chirurgico. È cruciale che i pazienti e i loro genitori siano consapevoli che esso è irreversibile e che può avere conseguenze negative parecchi anni dopo. Pertanto, l’effetto della perdita di peso susseguente alla chirurgia bariatrica potrebbe essere a scapito dei rischi associati per tutte le tipologie di paziente.63
Farmacoterapia
La farmacoterapia, ovvero la cura con farmaci, non viene spesso utilizzata come opzione di trattamento, ma soltanto laddove gli interventi sul comportamento e sullo stile di vita non riescono a ridurre considerevolmente l’IMC.8,67 Di solito, i trattamenti farmacologici vengono applicati ai bambini a partire dai 12 anni d’età e in combinazione con interventi di stile di vita.8,54 Sebbene si siano riscontrati alcuni modesti effetti positivi, la farmacoterapia viene però associata ad effetti avversi rispetto agli interventi soltanto sullo stile di vita.8
Conclusioni
L’obesità infantile è una condizione gravosa sulla salute fisica e mentale e sulle economie di tutto il mondo; ecco perché la prevenzione e la cura sono così importanti. Nonostante la prevalenza abbia iniziato a stabilizzarsi in alcuni Paesi, essa rimane ancora largamente diffusa ed è cruciale affrontarla su più piani per migliorare la salute della popolazione. Dato il suo carattere multifattoriale, l’obesità deve essere affrontata di concerto con tutte le parti interessate per cercare di debellarne la diffusione.